【Nature子刊】综述:急性移植物抗宿主病
2024-08-28 聊聊血液 聊聊血液
现整理主要内容供参考,包括发病率、机制、诊断和治疗,重点翻译诊断和治疗部分,并少量参考《异基因造血干细胞移植急性移植物抗宿主病诊断与治疗中国专家共识(2024年版)》。
急性移植物抗宿主病(GVHD)是异基因造血细胞移植(alloHCT)后常见的免疫并发症,与高发病率和死亡率相关。急性GVHD是由供体免疫效应细胞对受体组织和器官的识别和破坏所引起,通常发生于alloHCT后的前3个月内,但也可能迟发。急性GVHD的靶器官包括皮肤、消化道和肝脏,诊断以临床检查为主,辅助检查排除鉴别诊断。急性GVHD的预防性治疗适用于所有接受alloHCT的患者,但并非总有效。类固醇用于一线治疗,JAK2抑制剂芦可替尼为二线治疗,如果对两者均耐药则尚无有效的治疗,仍是未满足的医疗需求。
《Nature Reviews Disease Primers》去年曾发表综述“Acute graft-versus-host disease”,现整理主要内容供参考,包括发病率、机制、诊断和治疗,重点翻译诊断和治疗部分,并少量参考《异基因造血干细胞移植急性移植物抗宿主病诊断与治疗中国专家共识(2024年版)》。

异基因造血细胞移植(alloHCT)是许多血液恶性肿瘤的主要治疗手段,其疗效取决于预处理方案的细胞毒作用和免疫介导的移植物抗肿瘤或移植物抗白血病(GVL)效应,但这种影响会被供体免疫效应细胞对组织和器官的破坏所抵消(称为GVHD)。除了恶性肿瘤复发外,GVHD是alloHCT后的主要并发症,并与高致病率和死亡率相关。
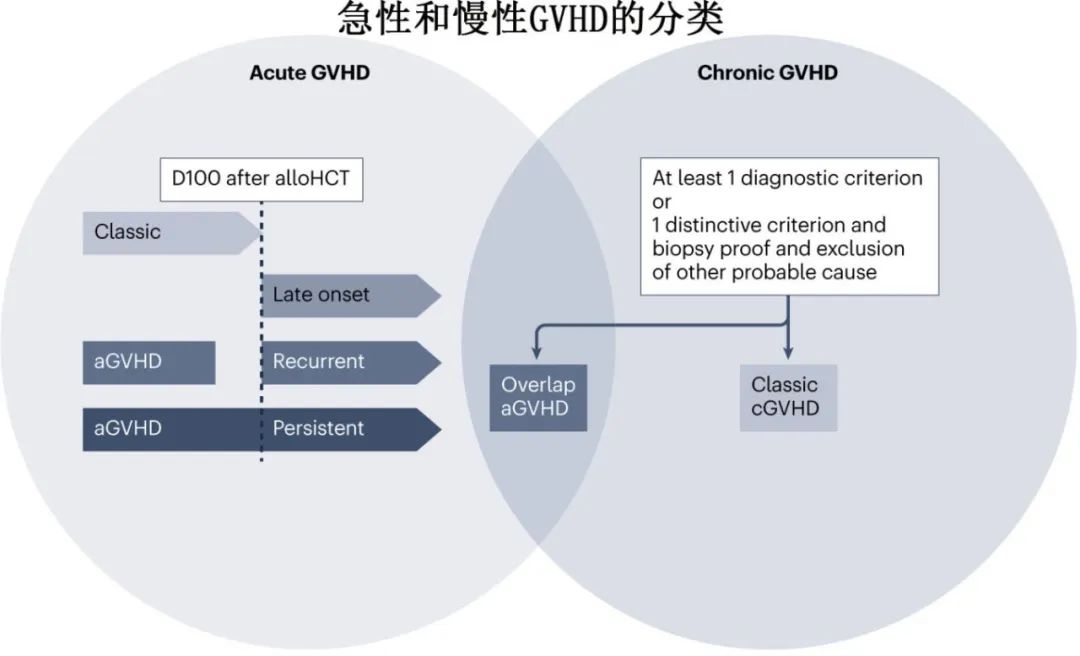
GVHD可分为急性或慢性疾病。急性和慢性GVHD以前是通过发病时间来区分:急性GVHD为alloHCT后100天前出现的症状,慢性GVHD为出现后>100天出现症状。2005年美国国立卫生研究院(NIH)进行改进,基于疾病特征区分急性和慢性GVHD。慢性GVHD可以影响身体的任何器官(急性GVHD主要影响皮肤、肝脏和胃肠道),诊断没有时间限制。符合NIH慢性GVHD定义的疾病归类为经典慢性GVHD或重叠慢性GVHD(急性GVHD也存在,无论GVHD发病时间如何)。仅出现急性症状的GVHD可分为经典急性GVHD(移植后100天内首次发生)、晚发急性GVHD(移植后100天以上首次发生)、复发性急性GVHD(有经典急性GVHD病史的患者移植后100天以后再次出现急性GVHD)或持续性急性GVHD(移植后100天以上仍出现经典急性GVHD症状)。
国内资料显示,异基因造血干细胞移植后中度和重度急性GVHD发生率为13%~47%,发生率的差异主要与危险因素有关。在同胞全相合移植中,Ⅱ~Ⅳ、Ⅲ/Ⅳ度急性GVHD的发生率分别为13%~35%、5.0%~7.7%;在非血缘供者移植中,Ⅱ~Ⅳ、Ⅲ/Ⅳ度急性GVHD的发生率分别为12.5%~47.0%、6.6%~13.5%;在单倍体移植中,Ⅱ~Ⅳ、Ⅲ/Ⅳ度急性GVHD的发生率分别为18.5%~43.9%、7.9%~13.8%;在脐血干细胞移植中,Ⅱ~Ⅳ、Ⅲ/Ⅳ度急性GVHD发生率分别为28.0%~30.6%、15.0%~19.4%。
急性GVHD影响患者生存期,II度急性GVHD患者的1年生存率为70%左右,而III-IV度患者仅40%;还可导致住院时间延长。
急性GVHD的危险因素包括HLA不合的程度和位点数量(非亲缘供者或HLA不全相合供者)、干细胞来源(外周血和骨髓移植比脐带血急性GVHD的风险更高)、供者和受者性别差异(女性供者对男性患者)、高强度预处理方案和GVHD预防的类型,其他危险因素包括供者和受者巨细胞病毒(CMV)阴性和供体年龄较大。但也有研究认为HLA不一致的不良预后已被移植后环磷酰胺(PTCy)所抵消。
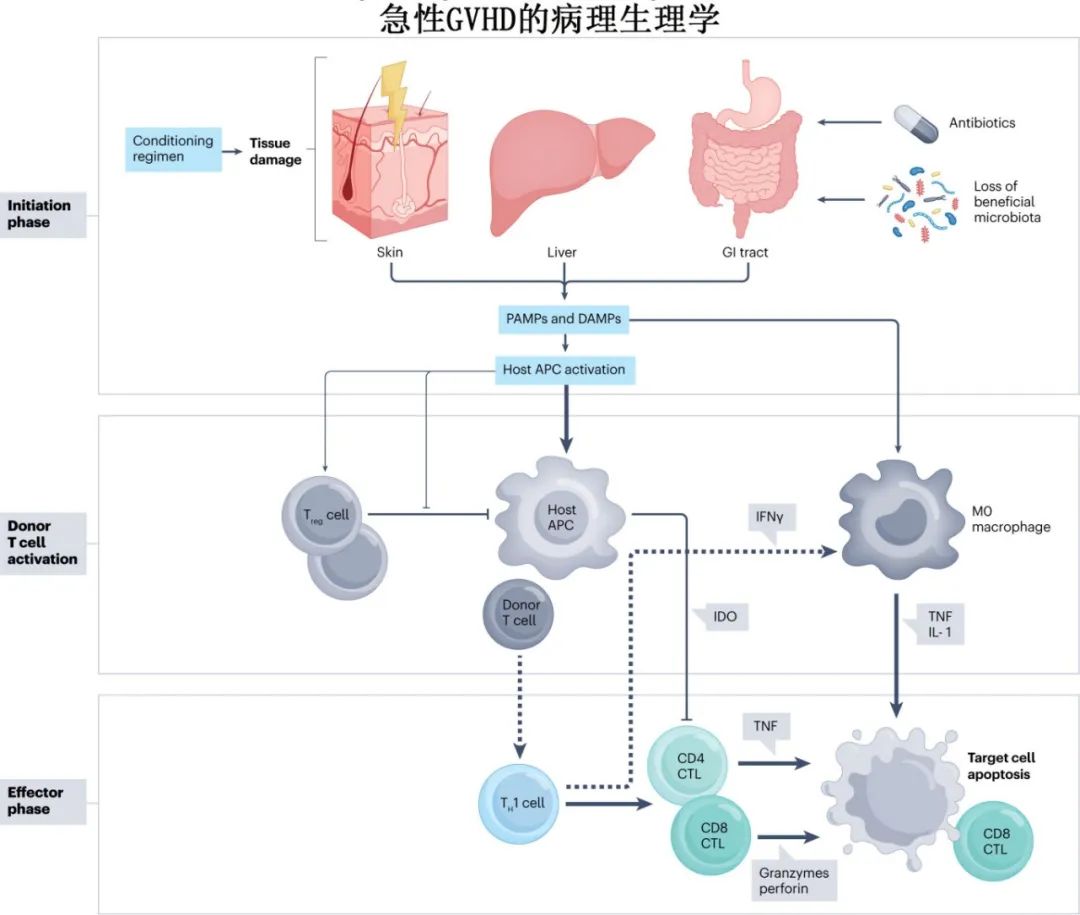
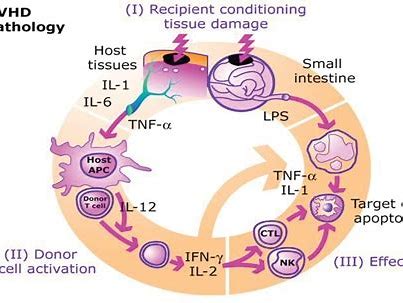
急性GVHD的病理生理分为三个阶段:起始期、T细胞活化期和效应期。在急性GVHD的第一阶段(起始期),化疗和/或放疗的预处理方案会损害宿主组织,导致损伤相关分子模式(DAMPs)和病原体相关分子模式(PAMPs)的释放,如肿瘤坏死因子(TNF)、I型干扰素(IFNγ)和脂多糖,它们在起始阶段激活宿主抗原呈递细胞(APC)。此外,微生物群多样性的丧失导致上皮和免疫稳态的丧失。在T细胞活化期,宿主APC激活异基因供体CD4+和CD8+ T细胞。在效应期,效应T细胞和促炎细胞因子损伤胃肠道、皮肤和肝脏的上皮细胞,导致细胞凋亡和坏死垂亡,导致急性GVHD症状。
诊断、筛查和预防
诊断
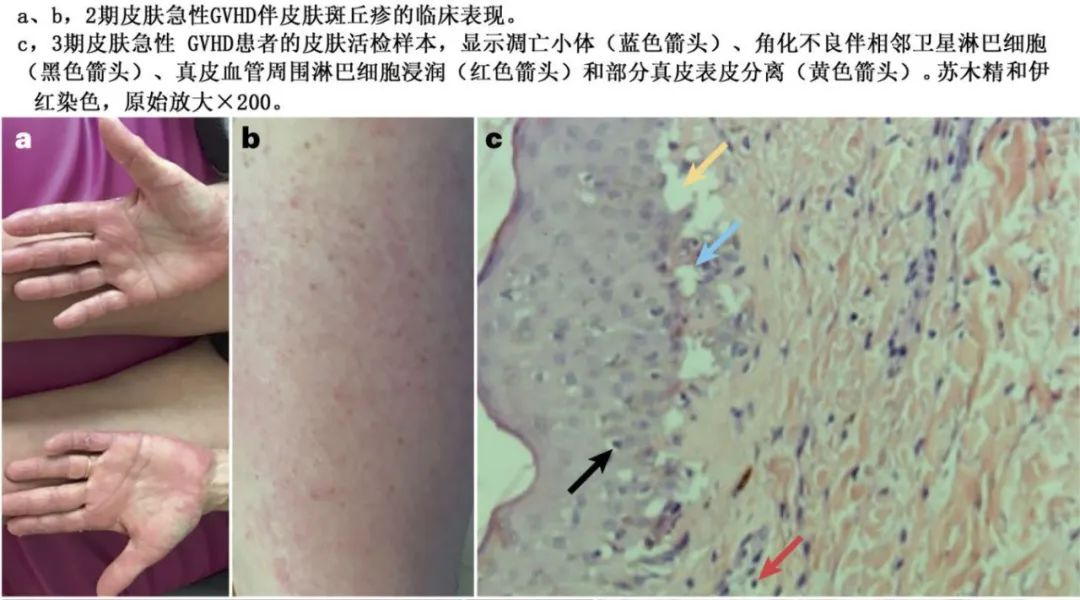
皮肤急性GVHD。在大多数患者中,皮肤急性GVHD是急性GVHD的首个也是最常见的临床表现,通常出现于白细胞植入前后,发生于alloHCT后14-21天。皮肤急性GVHD患者多会出现黄斑丘疹,最初涉及暴露在阳光下的区域,如颈背和肩部,较少出现于手掌和脚底(下图A、B)。然后皮疹会扩散到全身,但不会发生于头皮。皮疹通常存在瘙痒 (发痒),可能疼痛。4期急性GVHD中,皮疹可形成大疱性病变并溃烂。急性 GVHD 的皮肤病理表现包括表皮基底层变性伴凋亡小体、角化不良(表皮细胞角化异常)伴邻近卫星淋巴细胞、真皮中血管周围淋巴细胞浸润和部分或全部真皮表皮分离(皮肤表皮层和真皮层之间的界面分离)(下图C)。
胃肠道急性GVHD。急性GVHD也可累及下消化道和上消化道。腹泻是下消化道急性 GVHD 的突出症状,具有分泌性,通常量大,严重时出现腹痛和肠梗阻(非机械性肠内容物流动减少或停止)。此外由于粘膜溃疡,重度患者可发生便血。厌食、恶心和/或呕吐是上消化道急性 GVHD 的症状。尽管上消化道下消化道急性 GVHD 通常具有相关性,但也可单独发生。
alloHCT后腹泻很常见,可由预处理方案的毒性、药物毒性、病毒感染、艰难梭菌或中性粒细胞减少性小肠结肠炎引起。因此,排除这些鉴别诊断对于确认下消化道急性GVHD非常重要,特别是当腹泻单独发生时。通常进行细菌学、病毒学和寄生虫学粪便培养,并寻找粪便中是否存在艰难梭菌毒素和血液中是否存在巨细胞病毒,以排除鉴别诊断。
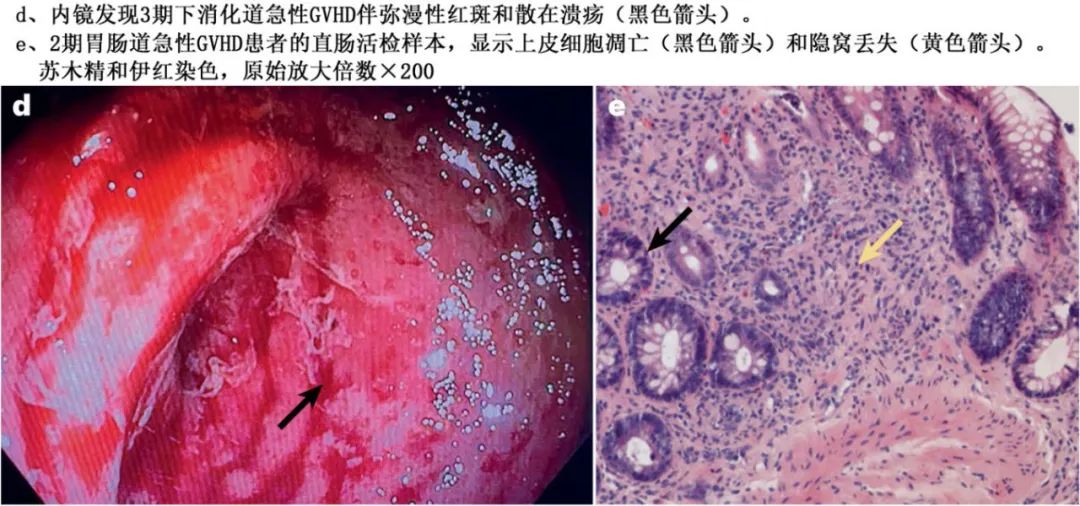
医学影像无法诊断急性GVHD,但可以排除其他诊断。CT扫描下消化道急性GVHD的非特异性征象包括肠壁增厚、粘膜异常增强、肠扩张和提示肠梗阻的空气或液体水平。急性GVHD的内镜表现包括斑点或弥漫性红斑、斑片状糜烂、散在性溃疡和活动性出血(下图D)。由于这些发现对急性GVHD缺乏特异性,并且在这种情况下可以看到正常粘膜,因此需要系统地进行活检以进行诊断。组织学表现包括上皮细胞凋亡、上皮单个或多个隐窝缺失和剥脱(表层缺失)(下图E)。
除了CT和内窥镜检查外,其他影像学技术也可用于下消化道急性GVHD的诊断。超声造影显示急性GVHD患者有微泡透壁进入肠腔,证实肠壁增厚和功能性损伤;但对比增强超声检查的使用缺乏前瞻性研究,而且只能由训练有素的专家进行。18f -氟脱氧葡萄糖(18F-FDG) PET-CT显示18F-FDG在肠道摄取的定位与经活检证实的胃肠道急性GVHD之间的相关性,似乎是诊断腹泻患者下消化道急性GVHD的一种非侵入性、敏感和非常特异性的生物标志物,但紧急情况下缺乏18F-FDG PET-CT可及性,严重限制了其应用。
上消化道急性GVHD的鉴别诊断包括感染(食道念珠菌病和单纯疱疹病毒)、预处理方案毒性和消化性溃疡。如有可能,建议进行上消化道内窥镜检查,以进行活检确认,特别是疑似孤立性上消化道GVHD的患者。症状严重程度对于上消化道GVHD的诊断也很重要,因为恶心>3天、每天至少两次呕吐发作或厌食伴体重减轻时应考虑上消化道GVHD。
肝脏急性GVHD。肝脏是急性GVHD中最不常见的受累器官,急性GVHD通常与皮肤和/或胃肠道急性GVHD相关。肝脏急性GVHD的特征为血清总胆红素水平升高(高胆红素血症),可导致黄疸。alloHCT后肝功能障碍和高胆红素血症有多种原因,包括窦阻塞综合征、药物毒性和感染;因此对于其他器官无急性GVHD征象的患者,诊断急性GVHD需要活检确认。肝脏急性GVHD最常见的组织学特征为胆管损伤,还可观察到门静脉周围和中带肝细胞坏死以及门静脉道极轻度淋巴细胞浸润。由于血小板减少,移植后早期很少进行肝活检,导致肝脏急性 GVHD 的诊断受到排斥。
急性GVHD的非典型表现。急性GVHD可影响其他器官,包括肺、肾、胸腺和淋巴结、骨髓和中枢神经系统,但急性损伤不太明显或更难与其他alloHCT毒性(药物或预处理方案毒性、感染并发症)进行区分。肺部急性GVHD的症状包括发烧、咳嗽、呼吸困难(呼吸短促)和低氧血症(低血氧),难以与其他肺部疾病或损伤的症状区分。对于胸腺、淋巴结和骨髓,急性GVHD导致患者胸腺T细胞输出受损,间充质干细胞支持造血的能力降低,B细胞重构延迟和抗体反应受损,导致免疫重构和造血功能受损。急性GVHD患者可存在神经功能缺损和异常MRI表现。
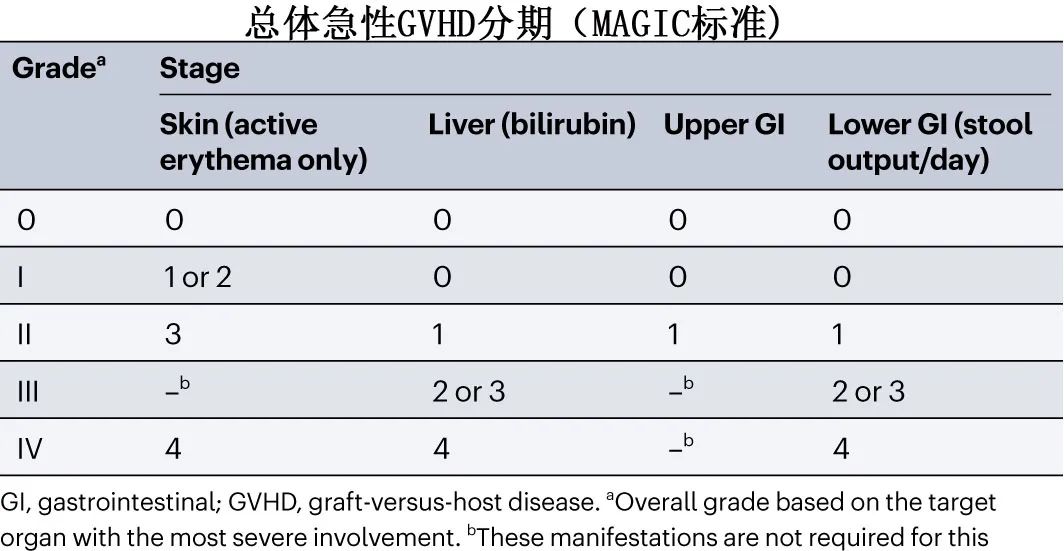
分级。确诊急性GVHD后,需立刻量化皮肤急性GVHD的皮疹、肝脏急性GVHD的血清胆红素水平、下消化道急性GVHD的腹泻(粪便数量和/或体积)和上消化道急性GVHD的持续恶心,将每个受累器官(皮肤、消化道和肝脏)的分期为0到4(其中4为最严重)。这些分期可用于根据MAGIC标准计算急性GVHD的等级,包括I度(轻度)、II度(中度)、III度(严重)和IV度(非常严重)。一级急性GVHD通常不被认为具有重要的临床意义,因为它对患者预后没有影响,因此大多数研究集中在II-IV度和重度III-IV度急性GVHD。其他类似的系统也可以用于分级,包括Consensus(或改良Glucksberg)系统、明尼苏达系统和国际血液和骨髓移植研究中心(CIBMTR)系统。近年来急性GVHD国际联盟(MAGIC)分级标准应用有增多趋势。
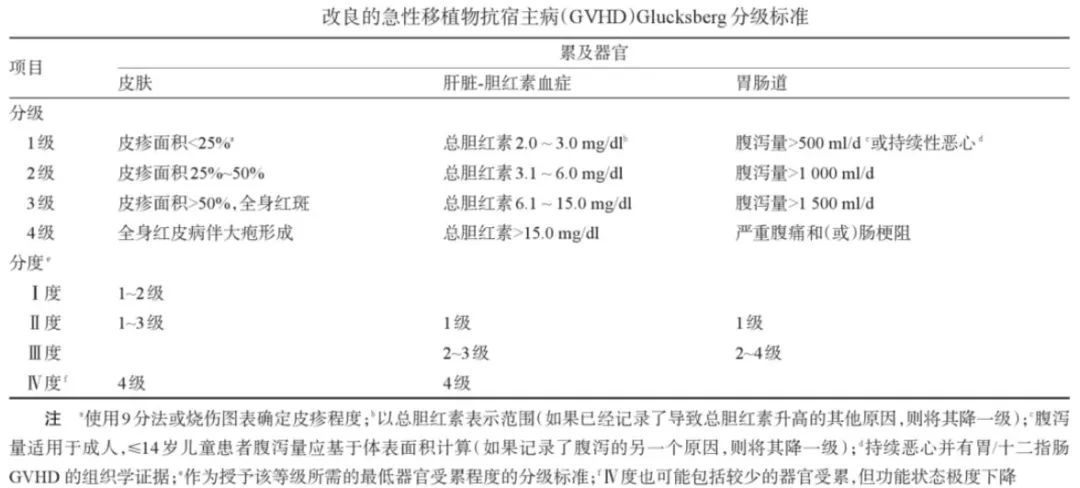

标志物筛查。用于诊断急性GVHD的生物标志物方面,一个由四种蛋白(IL-2Rα、TNF受体1、IL-8和肝细胞生长因子)组成的复合生物标志物panel可以区分急性GVHD患者和非急性GVHD患者,训练组受体工作特征曲线下的面积为0.91,验证组为0.86。此外,一些与GVHD器官损伤相关的蛋白质也确定为潜在的生物标志物。在GVHD患者的皮肤活检中Elafin过表达,在皮肤急性GVHD发病时,血浆Elafin水平明显高于非皮肤急性GVHD患者。此外,与非GVHD腹泻患者相比,下消化道急性GVHD患者的再生胰岛源性蛋白3α (REG3A)、肝细胞生长因子和细胞角蛋白18 (CK18)片段水平显著升高;这三种生物标志物在肝脏急性GVHD患者中也升高,但无法区分GVHD与其他原因导致的高胆红素血症。
Ann Arbor(AA)生物标志物风险采用急性GVHD发病时血清ST2和REG3A浓度评分,评分介于1到3,以预测NRM的风险和对急性GVHD治疗的耐药性。AA生物标志物风险已用于大型多中心和跨国联盟(如MAGIC联盟),并纳入风险调适临床试验,但仍局限于少数中心。总的来说,急性GVHD的诊断或预测生物标志物在临床实践中未常规使用,因为缺乏标准化的商业检测手段。
预防
药物预防。急性GVHD的药物预防是基于抑制胞质酶钙调磷酸酶,其对T细胞活化极为重要。钙调磷酸酶抑制剂(环孢素和他克莫司)通常与抗代谢物药物甲氨蝶呤联合使用;环孢素和他克莫司预防GVHD的效果大致等同,可根据中心实际使用。环孢素和他克莫司的毒性作用相似,包括肾毒性、低镁血症、高钾血症、高血压和震颤。多毛症(毛发过度生长)和牙龈增生(牙齿周围牙龈组织过度生长)也可在环孢素治疗时发生,而他克莫司可与脱发有关。钙调磷酸酶抑制剂最严重的不良反应为移植相关血栓性微血管病(TA-TMA),由钙调磷酸酶抑制剂对内皮细胞的直接细胞毒损伤所引起;肾脏是TA-TMA的主要部位,可导致蛋白尿、急性肾损伤和高血压,但可累及多个器官,导致肠血栓性微血管病、肺动脉高压和神经毒性(头痛、癫痫、精神错乱和幻觉)。治疗性血浆置换通常对TA-TMA无效,因此治疗依赖于钙调磷酸酶抑制剂的停药,对于有补体激活的患者可给予补体定向治疗(依库珠单抗)。如果没有GVHD,钙调磷酸酶抑制剂通常在alloHCT后3-6个月逐渐减量。
在部分中心,因甲氨蝶呤毒性(粘膜炎和中性粒细胞减少症)而用霉酚酸酯(MMF)替代。在一项前瞻性随机研究中,环孢素联合MMF相对于与环孢素联合甲氨蝶呤,前者的III-IV级粘膜炎的发生率较低(21% vs. 65%;P=0.008)且中性粒细胞植入更快(中位第11天vs. 18天;P<0.001),而II-IV度急性GVHD的发生率相似(48% vs. 37%;P=0.49)。在一项回顾性研究的荟萃分析中,甲氨蝶呤III-IV级急性GVHD低于MMF,而MMF的粘膜炎发病率更低、且植入时间更短,两组II-IV度急性GVHD和OS相似。在实践中,MMF通常用于接受脐带血移植或减低强度预处理的患者,以实现更快的植入并避免移植失败。
西罗莫司是一种雷帕霉素靶蛋白(mTOR)抑制剂,可阻断B细胞和T细胞活化。在一项III期随机研究中,与他克莫司和西罗莫司相比,环孢素和甲氨蝶呤(n = 106)在III-IV度急性GVHD的累积发病率方面没有显著差异(13% vs 7%;P=0.09),OS无差异(72% vs 71%;P=0.71)。但另一项III期随机研究在非清髓性预处理后接受HLA相合非亲缘供者外周血干细胞(PBSC)移植,表明与环孢素和MMF相比,西罗莫司联合环孢素和MMF的II-IV度急性GVHD累积发病率显著降低(26% vs 52%;P=0.0013)。此外,一项多中心II期研究显示,HLA不全相合PBSC移植受体的三重免疫抑制(MMF、环孢素和西罗莫司)在第100天的II-IV度急性GVHD的累积发病率为36%,只有1%的患者发展为III度、无IV度急性GVHD。与钙调磷酸酶抑制剂类似,西罗莫司也会损害内皮细胞,似乎与TA-TMA有关。
CTLA4类似物abataccept可阻止APC向T细胞传递共刺激信号,被FDA批准用于GVHD预防方案。
非去T细胞预防。鉴于T细胞在急性GVHD病理生理中的重要作用,TCD(T cell depletion)已开发用于急性GVHD的预防,分为体外TCD (通过T细胞阴性选择或CD34阳性选择)和使用抗体进行体内TCD。
T细胞阴性选择或CD34阳性选择的体外TCD对GVHD预防非常有效,但也于感染性并发症和潜在疾病高复发率有关。实现移植物 TCD 最常用的技术为基于使用电磁方法的 CD34 阳性选择,可实现T 细胞减少高达5个对数。当代研究表明,急性 GVHD 的发生率降低,并显示体外 TCD 的复发风险与接受未改良移植物的患者相似。然而与未修饰的移植物相比,体外TCD alloHCT 的感染并发症风险更高,尤其是病毒来源的感染并发症,这是由于CD4+ T细胞的免疫恢复延迟。
其他体外TCD方法包括αβ+ T细胞受体 (TCR)/CD19 耗竭(αβ+ TCR和 CD19 阴性选择),其似乎与更好的针对病毒感染的免疫反应和低急性 GVHD 风险相关,通过增强γδT细胞重建和降低移植后αβ+ TCR计数。值得注意的是,主要在具有单倍体相合供者的儿童、青少年和年轻成人中研究αβ+ TCR/CD19耗竭。另一种 TCD 为 PBSC 移植物naïve TCD,患者接受 CD34 选择的 PBSC 移植物与确定剂量的记忆 T 细胞和耗尽的幼稚 T 细胞。研究该方案的研究显示,罕见的III–IV级急性 GVHD 和慢性GVHD(分别为4%和7%),无额外的复发或 NRM 风险。另一项研究在43例高危急性白血病成人患者中评价了 Treg 细胞和常规 T 细胞与 CD34 选择的 PBSC 半相合移植物共同输注,15%的患者发生Ⅱ-Ⅳ度急性GVHD,累积复发率为5%。
多克隆ATG是体内TCD中应用最广泛的抗体。ATG联合钙调磷酸酶抑制剂和甲氨蝶呤或MMF在非亲缘供者或相合亲缘供者的研究发现,急性和慢性GVHD发病率较低,接受ATG的患者无GVHD无复发生存期(GRFS)得到改善,但OS没有改善。ATG给药过程中可能出现多种输注反应,包括发热、寒战、红斑、氧饱和度下降、头痛、肝细胞溶解、血清病(输注后5-15天),以及极其罕见的全身过敏反应。ATG还会延迟免疫重建,并与感染风险增加有关,尤其是病毒感染。
PTCy用于GVHD预防是一种成熟的GVHD预防方法。PTCy通过诱导异基因反应性T细胞的功能损伤而起作用,对造血干细胞没有毒性作用,在同胞全相合、非血缘及单倍体移植后中预防急性GVHD的疗效均被证实。但与ATG类似,PTCy也与免疫重建延迟相关,从而导致病毒感染的发生率增加。此外,必须特别注意有心脏病史的患者,因为PTCy治疗的早期心脏事件(一直的前100天内)发生率较高。在单倍体相合供者移植中,在PTCy中加入低剂量ATG用于GVHD预防显示出希望。
单克隆抗体alemtuzumab也可用于体内TCD。Alemtuzumab是一种抗cd52单克隆抗体,靶向T细胞和B细胞、树突状细胞、自然杀伤细胞、单核细胞和巨噬细胞。尽管在非随机研究中,阿仑单抗与急性GVHD的低发病率相关,但在前瞻性随机研究中,这一结果并未得到证实。此外,alemtuzumab在移植后可在血液中停留长达1-2个月,可能会大大延迟免疫重建,导致病毒感染和复发的发生率高,且没有OS获益。
Vedolizumab可选择性拮抗α4β7 GI整合素受体,阻止淋巴细胞运输到肠道,也进行了评估。对其开展了首个针对下消化道急性GVHD特异性预防的III期研究(对比安慰剂)且结果为阳性。
供者淋巴细胞输注(DLI):DLI一般输注G-CSF动员的淋巴细胞,也可输注直接采集的供者淋巴细胞,其主要风险是GVHD发生率和致死率增高,不同类型DLI的GVHD预防方案有所不同,包括预防性DLI、干预性DLI和治疗性DLI。
治疗
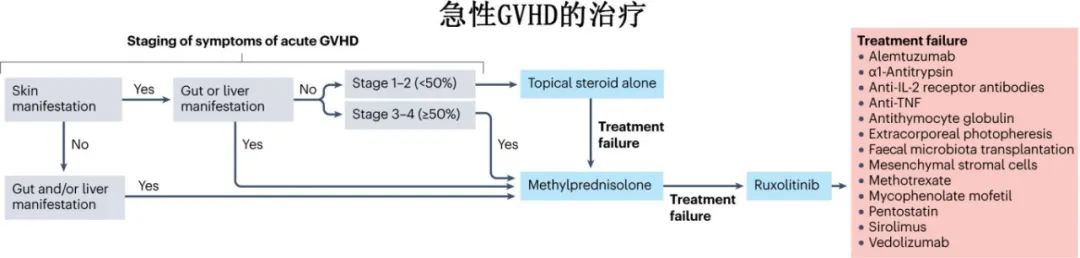
一线治疗
对于急性GVHD的治疗,全身性类固醇仍是急性GVHD的标准一线治疗。仅推荐对≥II急性GVHD患者进行全身治疗,而I级患者单独使用局部类固醇。在II级急性GVHD伴I期消化道急性GVHD、无肝功能损害和1期或2期皮肤急性GVHD患者中,低剂量泼尼松(50%)似乎与标准剂量治疗一样有效,增加风险二次治疗的风险。相比之下,在伴肝脏或广泛皮肤受损伤(皮疹≥体表面积的50%)的II级急性GVHD患者或III-IV级急性GVHD患者中,使用低剂量泼尼松与需要二次免疫抑制治疗的风险增加相关。
对于消化道受累,两项随机试验比较了泼尼松联合倍氯米松(一种不可吸收的口服类固醇)和泼尼松联合安慰剂,倍氯米松与降低GVHD治疗失败的风险和提高生存率相关。基于这些数据,非吸收性口服类固醇(如口服倍氯米松)推荐用于急性GVHD伴胃肠道病变的患者。如果不能口服倍氯米松,可以使用布地奈德。同样,在接受全身类固醇治疗的皮肤急性GVHD患者中,除了全身类固醇外,还建议使用局部类固醇,直到皮疹消失。
急性GVHD的正式评估在诊断后3天和7天进行。类固醇难治性GVHD定义为疾病在第3天进展或疾病在第7天未改善。泼尼松一线治疗有效率较低(约50%),因此有必要增加其他疗法来提高反应率。
一项四臂随机II期研究旨在确定急性GVHD初始治疗最有希望的药物;甲强龙+依那西普、甲强龙+MMF、甲强龙+denileukin diftitox、甲强龙+pentostatin的第28天完全缓解率(CR)分别为26%、60%、53%、38%,9个月总生存率为47%、64%、49%、47%。由于MMF是该试验中最有希望的药物,一项III期随机双盲试验比较了甲强龙+安慰剂和甲强龙+MMF,发现第28天的CR率相似(46.6% vs 44.5%;P=0.76), III-IV级急性GVHD患者第56天无GVHD生存率无差异(54.1% vs 51.2%;P=0.8)。另一项随机III期研究发现,英夫利昔单抗+甲强龙或单独接受甲强龙的急性GVHD患者在第28天的CR率相似(62% vs 58%;P=0.7)。
最近,另一项III期研究比较了皮质类固醇联合JAK1抑制剂itacitinib或安慰剂用于急性GVHD的初始治疗(n=439),两组在第28天的总缓解率(ORR)无差异(OR=1.45,P=0.078)。另一项III期随机研究比较了西罗莫司和泼尼松用于标危急性GVHD(由明尼苏达州GVHD风险评分和Ann Arbor生物标志物状态定义)初始治疗的疗效,西罗莫司第28天缓解率(64.8%)与泼尼松(73%)相似,患者结局无差异。此外,西罗莫司治疗与类固醇暴露和高血糖减少、II-III级感染数量减少、免疫抑制停药改善、患者报告的生活质量和TA-TMA风险增加相关。
二线和三线治疗
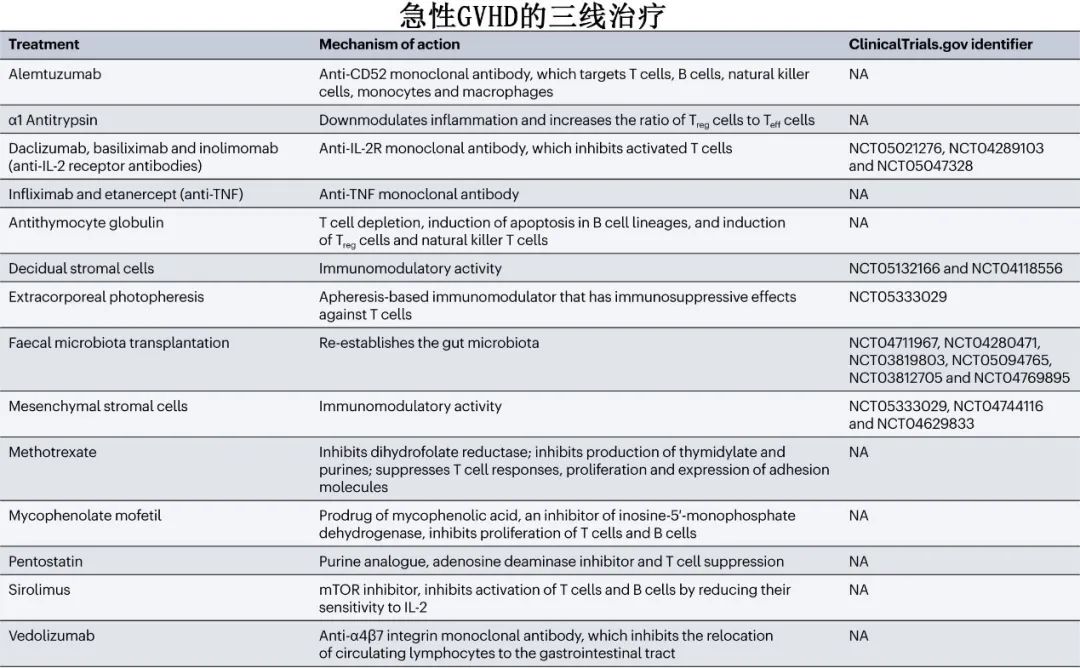
尚无标准的二线治疗可用于类固醇耐药或类固醇依赖依赖型急性GVHD,治疗包括ATG、AAT、抗TNF、MMF、抗IL-2R、alemtuzumab、西罗莫司、体外光化学、甲氨蝶呤、间充质干细胞、蜕膜基质(decidual stromal)细胞和粪便微生物群移植。这些疗法现在作为三线疗法。
芦可替尼用于糖皮质激素耐药急性GVHD的治疗具有最高级别的循证医学证据。多中心开放随机研究表明,在糖皮质激素耐药急性GVHD,芦可替尼组28 d总反应率明显高于对照组(62%对39%),但也有60.4%的患者需要三线免疫抑制治疗或死亡。芦可替尼难治性急性GVHD可定义为在芦可替尼治疗5-10天后进展,在芦可替尼治疗至少14天后未能改善(PR或更好),或在初始改善后的任何时间表现出反应丧失。对类固醇耐药和芦可替尼耐药的急性GVHD患者的管理存在未满足的需求,建议纳入临床试验;如果不可能纳入试验,则应根据中心实践选择三线治疗。
治疗并发症
使用大剂量类固醇和其他免疫抑制剂会增加感染并发症和其他非传染性不良反应的风险。因此支持治疗对于急性GVHD患者必不可少。
建议使用血清生物标志物抗原半乳甘露聚糖和定向CT扫描密切监测疑似侵袭性真菌感染。急性GVHD患者建议使用泊沙康唑预防侵袭性真菌感染。患者还应接受磺胺甲恶唑甲氧苄啶预防肺囊虫肺炎。
建议急性GVHD患者使用CMV PCR或pp65抗原检测密切监测巨细胞病毒感染。更昔洛韦或氟膦酸钠必须在巨细胞病毒再激活的早期开始使用,以避免临床表现和发病。Letermovir获批用于移植后巨细胞病毒预防长达100天,也可以在100天后用于晚期预防巨细胞病毒感染高危患者,包括正在接受免疫抑制治疗的急性GVHD患者。重要的是,letermovir对预防水痘带状疱疹病毒感染无效,患者必须继续接受伐昔洛韦预防带状疱疹和水痘。密切监测EB病毒感染对于发现早期病毒血症至关重要,并允许使用CD20单克隆抗体进行早期治疗,以预防移植后淋巴细胞增生性疾病。
患者及其家人和照顾者也应接种流感和SARS-CoV-2疫苗。流感感染患者应接受神经氨酸酶抑制剂治疗。对于不需要补氧且加重风险较高的COVID-19患者,建议使用玛特韦片/利托那韦,因此这一建议与急性GVHD患者高度相关。但利托那韦是细胞色素P450-3A4的强抑制剂,并与多种药物相互作用,包括钙调磷酸酶抑制剂、类固醇和芦可替尼;因此在患者中使用玛特韦片/利托那韦必须仔细评估。
尽管移植和急性GVHD治疗后出现体液免疫缺陷(低丙球蛋白血症)的患者更容易发生荚膜细菌感染,但数据不支持预防性使用静脉注射免疫球蛋白。患者应接受青霉素或等效抗生素的常规预防,并接种肺炎链球菌和流感嗜血杆菌疫苗。接受类固醇治疗的患者发生菌血症和感染性休克的风险较高,因此即使不发热,也应定期进行血培养。发热后应进行感染性检查,包括血液培养,而不应延误开始广谱抗生素治疗。
大剂量类固醇的使用也经常与糖尿病、骨质疏松症、无菌性骨坏死、肌萎缩症(进行性肌肉萎缩)和其他医源性库欣综合征的症状有关。因此建议密切监测皮质激素引起的毒性,以便开始早期预防性或治疗性治疗,包括胰岛素、钙、维生素D或双膦酸盐。
急性GVHD是慢性GVHD的危险因素。移植后生存>1年的患者,特别有急性GVHD病史的患者,是必须监测长期移植并发症的高危人群,包括慢性GVHD、多器官功能障碍和第二恶性肿瘤。
参考文献
1.Malard, F., Holler, E., Sandmaier, B.M. et al. Acute graft-versus-host disease. Nat Rev Dis Primers 9, 27 (2023). https://doi.org/10.1038/s41572-023-00438-1
2.中华血液学杂志, 异基因造血干细胞移植急性移植物抗宿主病诊断与治疗中国专家共识(2024年版).2024,45(6) : 525-533.
作者:聊聊血液
版权声明:
本网站所有注明“来源:梅斯医学”或“来源:MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明“来源:梅斯医学”。其它来源的文章系转载文章,本网所有转载文章系出于传递更多信息之目的,转载内容不代表本站立场。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








#GVHD# #异基因造血细胞移植# #急性移植物抗宿主病#
46